 Вакцина — это способ показать иммунной системе сигнатуру угрозы, к которой за несколько циклов обучения будет выработан иммунный ответ.
Вакцина — это способ показать иммунной системе сигнатуру угрозы, к которой за несколько циклов обучения будет выработан иммунный ответ.
Любая борьба организма с инфекционным заболеванием — это попытки распознать сигнатуру угрозы и выработать контрмеры. В общем случае этот процесс ведётся до полного результата, то есть до выздоровления. Однако могут быть инфекции, которые:
- Убивают носителя быстрее, чем будет выработан иммунный ответ.
- Меняются быстрее, чем иммунная система сможет «распознать» патогены.
- Маскируются и прячутся в местах, где очень сложно получить доступ к патогену.
Поэтому в некоторых случаях лучше заранее устроить учения. Это и есть вакцины. Взрослый житель города привит от самых опасных инфекций в детстве. При вспышках инфекций или при помещении человека в опасную среду имеет смысл делать профилактические прививки. Путешествия относятся к таким ситуациям.
Давайте сначала разберёмся с ликбезом, потом перейдём к путешествиям и списку действий.
Почему путешествия опасны?
Предположим, вы летите в Африку. Там есть повышенный риск жёлтой лихорадки. Простая вакцина обойдётся вам примерно в 1 500 рублей вместе с приёмом терапевта и услугами процедурного кабинета, вакцина более высокого уровня — в 3 000 рублей. Вылечиться от жёлтой лихорадки специализированными медикаментами нельзя (то есть можно только поддерживать ресурсы организма, пока он сам не справится), заболеть легко, летальность — около 10%, основной вектор — комары. Побочных эффектов у вакцины почти нет. Стоит вакцинация того? Наверное, да. Но решать вам.
Итак, путешествие — это когда вы находитесь не в привычной среде, к которой привыкла ваша иммунная система. После перелёта и в результате реакции на тысячи новых внешних факторов в защите организма начинает царить лёгкий хаос, и вы становитесь менее колониально резистентны для патогенов. Плюс в новой среде могут встречаться патогены, которых просто нет там, где вы обычно живёте.
Верно и обратное: вы можете быть носителем патогенов, которых нет в текущей среде. И тогда не повезёт местным жителям.
Как работают прививки?
Есть 4 основных типа:
- Можно подобрать ослабленную версию штамма патогенна, которая похожа на настоящую боевую, но при этом не создаёт угрозу для здорового организма. Это прививки от ветряной оспы, гриппа, жёлтой лихорадки и так далее. Это самый простой способ обучения: против иммунной системы выступают «учебные враги».
- Можно инактивировать вирусы и бактерии (например, поместив их в формальдегидную среду) и показать организму уже их трупы. Примеры – гепатит А, клещевой энцефалит. Иммунная система находит где-то в организме трупы врагов и начинает тренироваться убивать их ещё раз и ещё раз, потому что это «жжжж» неспроста. Когда в организм попадёт знакомый штамм, будет понятно, что с ним делать в общих чертах, и дальше иммунный ответ очень быстро подберётся на основе ранее полученных данных.
- Можно ввести анатоксины (ослабленные или видоизменённые версии токсинов микроорганизмов) — тогда защита организма научится бороться с последствиями действия бактерий, что даст куда большее время для формирования контрмер при инфицировании. Получится, что на вас не действуют симптомы болезни, и организм там спокойно и тихо разбирается с патогенами, а вы даже не знаете, что они были. Это, например, столбняк.
- Всё новое, что относится к категории «хайтек» — это модификаторы генных комплексов (чтобы какой-то белок кроме основной функции заодно резал ДНК патогена, например), молекулярные вакцины (когда организму предоставляется, фактически, сигнатура ДНК/РНК в чистом виде) и так далее. Примеры молекулярных вакцин – гепатит B (оболочки вирусов без ядра), вирус папилломы человека и менингококки.
Обратите внимание, что нет прямой связи между типом вакцины и её побочными эффектами. Вам может показаться, что настоящий живой патоген будет опаснее молекулярной вакцины, но это не так. Та же прививка от жёлтой лихорадки считается одной из самых безопасных: шансы на побочные эффекты очень сложно отличить от статистической погрешности методов измерения.
Что за побочные эффекты?
Самый частый случай — аллергическая реакция. Например, вакцина от гепатита B может обострить аллергию на дрожжевое тесто. Есть и более сложные реакции, но в общем случае все они обратимы. По необратимым (тяжёлым) последствиям составляется тщательная статистика, и вакцина не допускается к использованию, если конкретный риск для индивида от заболевания со всеми вероятностями заразиться, перенести, вылечиться и так далее ниже, чем риск осложнений. Проще говоря, всегда рационально выгоднее использовать вакцину, когда она рекомендована в регионе.
Большая часть побочных эффектов связана с тем, что вы выпускаете в организм ослабленный вирус, токсин, молекулярный мусор и прочие экзогенные вещи. Чтобы научить иммунную систему драться, сначала нужно её немного стукнуть. Она даст ответ, и при этом тоже может пострадать мебель. Но это нужная часть обучения защиты.
Вакцина действует только на один штамм?
Не совсем. Тут сравнение с сигнатурным анализом несколько неверно. Иммунная система строит что-то вроде перцептивного хэша. Это значит, что если вы завакцинированы от одного из штаммов гриппа, то при заражении другим иммунный ответ будет сформирован быстрее. То есть меньше риск осложнений, слабее выраженность симптомов.
Вирус гриппа похож на шар, из которого торчат поверхностные гликопротеиды и белки. Самые важные (гемагглютинин и нейраминидаза) упоминаются в названии штамма вроде H1N1. Грипп может мутировать по одному из белков и превратиться в H2N1. Тогда совпадение будет частичным и организм просто менее активно среагирует. А может произойти «шифт», когда изменятся оба белка, например, в H2N3. Тогда придётся распознавать угрозу почти с самого начала.
Обратите внимание, что это относится к похожим штампам одного заболевания. В случае менингита, например, речь идёт о совершенно разных возбудителях, и разные вакцины закрывают вас от разных наборов менингококков. А сам менингит может быть вызван ещё сотнями причин.
То есть в общем случае вакцина содержит один или несколько штаммов наиболее распространённого типа патогена. Она помогает выработать устойчивость к ним и их близким версиям, ускорить время ответа на их же чуть более далёкие версии.
Что делать перед поездкой?
Первый шаг — ещё до покупки билета посмотреть рекомендации по стране от туроператора или где-то ещё. Лучше всего подходит не памятка, которую вам выдадут в турфирме, а текущие рекомендации Всемирной организации здравоохранения. Ещё имеет смысл посмотреть сводку по стране от той же ВОЗ: там отмечаются недавние вспышки инфекций и их последствия. Проверьте требования барьера биобезопасности целевой страны. Например, если у вас рейс с пересадкой в Африке, то от вас могут потребовать прививку от патогена, характерного для трансферного аэропорта.
В некоторых случаях без документа о прививке вас могут не пустить в определённые страны — это нужно проверять заранее. Обычно это либо требование к получению визы, либо текущая эпидемиологическая ситуация.
Альтернативный вариант — дойти до врача и посоветоваться с ним. Лучше не до участкового терапевта, а до инфекциониста больницы, куда привозят пациентов с самолётов. Его рекомендации будут базироваться на примерно тех же источниках, но при этом он их точно более правильно интерпретирует и применит к вашему состоянию с учётом собранного анамнеза. Специалисты по вакцинациям перед путешествиями в Москве есть, например, в институте Марциновского.
Итак, вы получили список обязательных и желательных вакцинаций. Дальше только вам решать, следовать рекомендациям или нет. Например, вы можете решить, что если по дороге вам не встретится никаких животных, то можно не делать прививку от бешенства. Ваше право. Но напоминаю: ВОЗ составляет рекомендации для путешественников на основе статистики. И если там написано, что лучше сделать, то лучше сделать.
Я приду за пару дней до поездки, «бафнусь», и всё будет хорошо?
Нет.
Во-первых, время развёртывания антител составляет от пары дней до 3–4 недель (это первичного набора, может быть и больше).
Во-вторых, некоторые вакцины делаются курсами по 2–3 раза.
В-третьих, не все вакцины сочетаются между собой, то есть уколоться всем и сразу не выйдет.
Это означает, что нужно идти за прививками за три недели до путешествия, если вам нужна пара новых свойств в организме, и за полгода, если это ваш первый визит в тропическую страну.
Вот страница рекомендаций ВОЗ для (без опасных очагов по дороге):
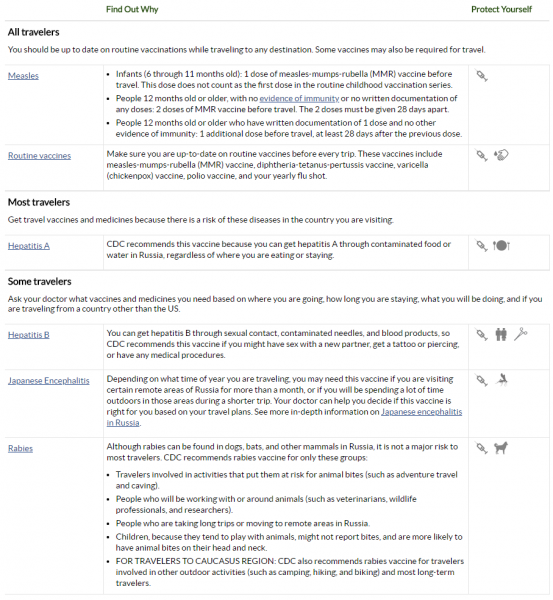
Очень хорошо смотреть прививки в консульском отделе МИД. Полный перечень вот. Там же можно посмотреть другие особенности страны.
Например, вот для нужна прививка от холеры.
Вот ещё одна
И что, нужно от всего этого защищаться в России?
Да. Обратите внимание на примечания и векторы. Если у вас нет прививки от японского энцефалита в Москве, то ничего страшного. Наиболее доступные природные очаги есть во Владивостоке, и то не каждый год. Но вот если вы едете во Владивосток, то стоит задуматься. На практике информация по РФ на сайте ВОЗ не очень точна, потому что обычно данные предоставляются на страну, которая имеет один-два биома. У нас очень здоровая родина, поэтому набор для Байкала будет отличаться от набора для Краснодара или Архангельска.
Что именно делать для выживания в России — зависит от типа туризма. Если вы собираетесь жить в центре Москвы, то достаточно вакцинироваться от гриппа и вовремя «освежать» детские прививки. Если вы едете в тайгу или идёте в поход на байдарках, то вам обязательно нужна вакцинация от клещевого энцефалита. Если же вы собираетесь много времени проводить с животными или ходить в пещеры — от бешенства (летучие мыши переносят его). Ну а если едете на юга или в деревню без канализации, то от гепатита А. Ну а про гепатит B пригодится на случай оказания помощи в сельской амбулатории, пореза в маникюрном салоне, стоматологии по пути или внезапного переливания крови. Упал, споткнулся, очнулся — гепатит B.
Вакцины действуют навсегда?
Нет. Некоторые позволяют выработать пожизненный иммунитет, некоторые действуют долго (например, дифтерия — 10 лет), некоторые очень кратковременно (японский энцефалит — на 1 год). Потом эффективность антител и их выработка медленно падают.
Это значит, что хорошей идеей будет начать с обновления того, что вы пропустили обновить, потом добавить базовые «долгоиграющие» вещи, а потом уже прививаться перед опасными путешествиями.
Так что делать-то?
Прямо здесь и сейчас начните с обновления антивирусных баз. Конкретно проверьте весь свой набор детских прививок. Доберитесь до врача и попросите сказать, каких прививок вам не хватает.
Обычно нужно обновлять столбняк (это набор из трёх патогенов в одной вакцине) — это раз в 10 лет. Скорее всего, что-то ещё из ваших детских прививок тоже уже закончилось.
Проверить действие вакцины, кстати, просто: в большинстве случаев можно сдать специфические антитела и увидеть, действует ли ещё защита. Только анализ должен назначить врач, потому что бывают «текущие» версии антител, а бывают «долговременные». Вас интересуют вторые.
Затем добавьте стратегически важные вакцины. Обычно это гепатиты А и B, вирус папилломы человека.
Если вы часто путешествуете в определённые регионы (или точно там будете в ближайшие годы) — посмотрите долгие прививки вроде жёлтой лихорадки, брюшного тифа.
И уже потом действуйте перед путешествием по рекомендациям ВОЗ, МИД или врача.
Что у взрослого крайне рекомендуется из набора?
- Коклюш, дифтерия и столбняк — обновлять раз в 10 лет взрослому человеку. Пригодится в России и везде на планете.
- Гепатит A — пожизненный иммунитет после курса.
- Гепатит B — пожизненный после курса (но нужно проверить титры после 10 лет).
- Корь, краснуха, паротит — обновлять раз в 10 лет взрослому.
- Ветряная оспа — пожизненный иммунитет после курса или перенесённой в детстве болезни.
- Полиомиелит — пожизненный иммунитет после курса.
- Менингококковая инфекция — пожизненная, если сделали прививку в возрасте старше 5 лет.
- Вирус папилломы человека — раз в 15 лет (у некоторых сохраняется пожизненный иммунитет, обновлять после проверки титра).
- Клещевой энцефалит — каждые 3 года, если вы любите посидеть у костра в России.
Можно ли сразу и всё?
Нет. За один цикл можно получить 1–3 вакцины, потом надо ждать месяц в общем случае до следующих.
Некоторые вакцины сочетаются, некоторые — нет. Живые вакцины обычно не делают в один день. Генно-модифицированные можно делать скопом, но не больше трёх вакцин в день, чтобы не повышать нагрузку на организм.
БЦЖ, вакцины против жёлтой лихорадки и антирабическую вакцину (против бешенства) — вот их обычно не делают вместе с другими прививками и между собой.
Некоторые прививки нельзя делать во время беременности. Это касается живых вакцин от кори, краснухи, паротита и ветряной оспы, содержащих живые ослабленные вирусы.
Большинство детских и взрослых вакцин отличаются только дозировкой. То есть если вам колют две детские вместо взрослой — это в большинстве случаев нормально. Считается за одну.
Злоупотреблять вакцинами тоже не нужно. Следуйте только рациональным рекомендациям, не колите всё подряд. Способности иммунной системы не бесконечны, слишком много обучения может оказаться тоже не лучшей идеей. Сомневаетесь — советуйтесь с врачом.
Есть ли заболевания, от которых можно защититься без вакцины?
Да. От той же малярии нет прививки, поэтому есть два варианта — либо пить профилактику, либо лечиться, когда уже заболели. Ну либо обливаться средством от комаров каждый час и верить, что вам повезёт.
Конкретно в случае малярии смотрите на конкретные возбудители в регионе поездки: некоторые лечатся без проблем, некоторые — нет. Те, которые нет: может оказаться, что лучше пить профилактику и страдать от её побочных эффектов (частых и не очень хороших). Где таких возбудителей нет, может оказаться, что лучше рискнуть и брызгаться спреем. Решать вам. Когда нет вспышки, это просто рекомендации.
Профилактически можно принимать таблетки для того, чтобы не заразиться ВИЧ-инфекцией, но, надеемся, такие поездки вам не очень нужны.
Ещё крайне рекомендуется иметь с собой аптечку, чтобы, если вы подхватили кишечную инфекцию или глистов, чесотку или кого-то из простейших, вам было чем себе помочь. Её лучше составить с тем же специалистом, который будет назначать вам вакцинацию перед поездкой. Или со своим терапевтом.
Когда можно, когда нельзя прививаться?
Есть противопоказания. В общем случае, если вы перед путешествием простыли, в разгар простуды приходить к врачу за прививкой не надо. Но та же температура 39 и другие признаки заболевания не всегда мешают получить вакцину. Особенно это касается часто болеющих детей. Поэтому всегда консультируйтесь с врачом и не скрывайте все свои состояния и хронические диагнозы.
Почитать примеры противопоказаний можно .
Практических противопоказаний для того, чтобы не делать вакцинацию, — единицы. Например, для живых вакцин это ВИЧ-инфекция и другие виды иммунодефицитов.
В случае хронических заболеваний список вакцин может быть шире обычного из-за повышения специфических рисков. Плюс надо смотреть на противопоказания конкретных вакцин. Всё это проверит терапевт на профилактическом приёме перед вакцинацией в больнице.
Можно ли привиться за границей перед другой поездкой?
Да. Более того, можно купить вакцину где-то в аптеке у нас или за рубежом и принести в свою больницу, чтобы вам дали документы про неё. Это актуально, когда нужной вакцины нет в больницах в вашем городе. Очень важно перед такой операцией проверить санитарные требования больницы на транспортировку вакцины.
Вакцины от нужных мне заболеваний разные. Какую выбрать?
Простейший выбор бывает между более дешёвой и более дорогой. Как правило, в более дорогой — либо другой принцип инактивации патогена, либо больше библиотека штаммов, либо есть что-то, что иначе повышает её эффективность и снижает вероятность побочных эффектов.
Когда вакцин несколько и они разных типов — лучше советоваться с врачом или в крайнем случае пользоваться вариантом «по умолчанию».
Я вернулся, и что-то мне не очень хорошо…
Лучше обращаться туда, где с гарантией разберутся, что это не российская инфекция, потому что участкового терапевта можно поставить в тупик на пару дней, что драматически скажется на прогнозе развития заболевания. То есть лучше всего дойти (или доехать на «скорой») в инфекционную больницу. Обязательно расскажите врачам, где вы были и чем занимались (например, пробовали сырое мясо по местным рецептам, гладили милых летучих мышек, целовались с жирафом). Скорее всего, вы отравились или простудились, но проверят вас на всё подходящее по симптомам — от денге до малярии. Это несколько анализов. Будет немного страшно от вида людей, внезапно опустивших маски на лица, но не очень больно и не очень долго. Такие в РФ законы, и, в общем, это хорошо для вашей персональной выживаемости.
А что будет с пассажирами самолёта, в котором летел больной?
Если вы всё же заболели, то сначала нужно установить, чем. Дальше действия зависят от инфекции. Если это была малярия, то без присутствия на борту комаров передать её почти невозможно (разве что вы там всем бортом вливали кровь друг другу, но тогда сначала понадобится консультация психиатра). То же самое — с денге, зикой, чикунгуньей и жёлтой лихорадкой. А вот если это корь или менингококковая инфекция — всё иначе, и могут быть приняты меры. Врач сообщит в Санэпидемнадзор (Роспотребнадзор), и дальше они будут всех информировать и принимать меры по защите от биоугрозы.
Я всё прочитал, понял и хочу привиться перед поездкой через месяц. Как это сделать?
Позвонить в свою больницу и спросить, если ли вакцина от интересующего вас патогена. Есть? Говорите, что хотите её. Вас запишут на приём к терапевту, дальше он вас осмотрит, поспрашивает, если противопоказаний нет — отправит в процедурный. Там вы получите вакцину (укол в плечо, например), потом вам зачитают список симптомов, за которыми надо следить в ближайший день. Потом посидите полчаса перед кабинетом терапевта или процедурным. Через полчаса выглянет доктор, убедится, что вас не накрыло анафилактическим шоком, и отпустит домой. Если это был укол, то пару дней нельзя будет мочить и чесать его.
Если в вашей больнице вакцины нет, то звоните в следующую подходящую. Всё равно, скорее всего, это платная услуга, поэтому вам не особо важно, где её получить. Единственное, не забудьте забрать бумаги о вакцинации — их копии лучше подшить к вашему досье в основной больнице.
Иногда документы надо сохранять для поездок. Например, после вакцинации от жёлтой лихорадки дадут специальную книжку, которую нужно возить с собой в ту же Панаму. Иначе вас пустят внутрь страны максимум на 12 часов.
Спасибо за консультацию врачу-тропикологу Виктории Валиковой, основателю волонтерской клиники Health&Help в и . Если интересно про её клинику — .
А вот другие публикации «Туту.Туры» и «Туту.Приключения»: , .
Источник: habr.com



